Pigmentált purpurikus kitörések (minden változat: Schamberg-kór [capillaritis], Majocchi Purpura annularis telangiectodes, Gougerot és Blum pigmentált purpurás lichenoid dermatitis, Lichen aureus, Doucas és Kapetanakis ekcematidszerű purpura)
Biztos benne a diagnózis?
Ez a gyakori, krónikus rendellenességek csoportja, amelyet foltos, cayenne-borsszerű petechiák és narancs-barna elszíneződés jellemez. A pigmentált purpurás dermatózisok (PPD) kategóriájába tartoznak. Ez általában a capillaritis következménye, amely petechialis vérzést okoz. A kapillaritist okozó gyulladás etiológiája még mindig nem ismert. Öt általánosan elismert változat létezik, plusz más ritkább prezentációk, beleértve a granulomatosust és az egyoldalúakat. Jellemzően nincsenek szisztémás leletek, mint például a mögöttes érelégtelenség vagy más hematológiai diszfunkció.
Van néhány közös jellemző a változatokon belül. Általában szimmetrikus petechiákkal és/vagy pigmentált makulákkal vannak jelen. Ezek a petechiák nem tapinthatók és diaszkópiával is fennállnak. Mikroszkóposan van egy perivaszkuláris limfocita infiltrátum a papilláris dermisben (2. ábra, 3. ábra), az endothel sejtek duzzanata, az eritrocita extravazáció és gyakran hemosiderinnel terhelt makrofágok. A vaslerakódást gyakran kék színnel emelik ki a Perl-folt segítségével (4. ábra).
1.ábra.
2. ábra.
HAV, amely extravazált vörösvértestekkel perivaszkuláris infiltrátumot mutat. MD Rosalie Elenitsas jóvoltából
3. ábra.
HAV, amely extravazált vörösvértestekkel perivaszkuláris infiltrátumot mutat. MD Rosalie Elenitsas jóvoltából
4. ábra.
Perl vasfoltja a vasat kék színként emeli ki. MD Rosalie Elenitsas jóvoltából
Bár vannak hasonlóságok közöttük, vannak további jellemzők, amelyek mindegyiket megkülönböztetik, amelyeket az alábbiakban ismertetünk, beleértve a kitörés helyét.
Schamberg-kór (capillaritis), progresszív pigmentáris dermatózis
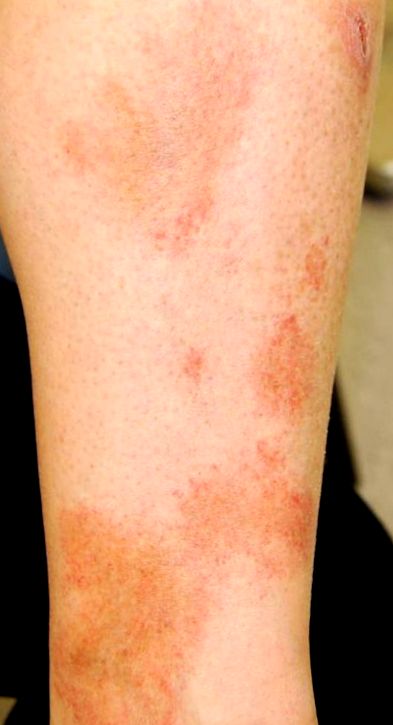
Ez a változat leggyakrabban középkorú és idősebb férfiaknál fordul elő, de gyermekeknél is megfigyelhető. Tünetmentes. A fizikális vizsgálat jellemző megállapításai ovális vagy szabálytalan sárga-barna foltok, egymásra helyezett pinpont makulákkal, amelyeket gyakran „cayenne-borsnak” neveznek. Általában az alsó végtagon/bokán fordul elő, és évekig fennmaradhat (1. ábra). Idővel az egyes elváltozások sötétebbé válhatnak és elhalványulnak, de új elváltozások jelennek meg.
A Majocchi Purpura annularis telangiectodes
Ez a változat leggyakrabban serdülőknél vagy fiatal felnőtteknél fordul elő, és nőknél gyakoribb. A morfológia tipikusan egy 1-3 cm-es gyűrűs plakett, pontos határolt telangiectasiákkal és cayenne-bors petechiákkal a határban. Tünetmentes. Az elváltozások évekig előfordulhatnak, és lassan tágulhatnak.
Gougerot és Blum pigmentált purpuriclichenoid dermatitis
Ez a ritka változat általában krónikus. Általában 40 és 60 év közötti férfiaknál tapasztalható. Az elváltozások jellemzően sárgásbarna foltok, cayenne bors makulákkal, purpur vörösbarna lichenoid papulákkal keverve, gyakran általánosabb invovációval. Általában ezek az elváltozások kiterjedtebbek, mint a többi klinikai variáns. Gyakran tünetmentes, de esetenként viszketés is lehet, más néven „viszkető purpura”.
Zuzmó aureus
Ez a változat nem gyakori. A fizikai vizsgálat jellegzetes megállapításai általában magányos elváltozást jelentenek az alsó végtagon, és rozsdásodástól lilásbarna foltokig vagy plakkokig, amelyek gyakran a perforátor vénáját fedik le. Tünetmentes és tipikusan krónikus. Kórosan lichenoid infiltrátum figyelhető meg az extravazált vörösvértestek mellett. Egy tanulmány kimutatta, hogy a dermoszkópia rézvörös-barnás hátteret mutat, összekapcsolt pigmentált vonalak részleges hálózatával, kerek vagy ovális vörös pontokkal, gömbökkel vagy foltokkal és szürke pontokkal. Lehetséges, hogy hasonló megállapítások dermaszkópiával nyilvánvalóak lehetnek a többi formával is.
Doucas és Kapetanakis ekcémás elváltozásai
Ez a változat általában középkorú és idősebb férfiaknál tapasztalható, és az alsó végtagoknak kedvez. Jellemzően viszketés. A fizikai vizsgálat során általában pikkelyes petechiális vagy purpurás makulákat, papulákat és foltokat tárnak fel. Kórosan epidermális spongiosis foltos parakeratosisissal figyelhető meg, az extravazált vörösvértestek mellett.
Akit veszélyeztet a betegség kialakulása?
A konkrét etiológia ismeretlen. A kockázat az elváltozás típusától függően változik; a jellemzőket a „Biztos a diagnózisban?” szakasz ismerteti.
Mi a betegség oka?
A gyógyszerek etiológiája és a feloldáshoz szükséges lehetséges szerek felismerése és elkerülése: például tiamin, brómtartalmú gyógyszerek, karbamazepin, diuretikumok, beleértve furoszemidet, acetaminofent, nem szteroid gyulladáscsökkentők, raloxifen, alfa-interferon, propil-diszulfid, klordiazepoxid, meprobamát, ampicillin, étrend-kiegészítők, például kreatin, energia gyógyszer összetevők (B-vitamin komplex, koffein, taurin). Megjegyzendő, hogy a gyógyszer által kiváltott capillaritis akár éveken át is előfordulhat, és klinikailag gyakran általánosabb, és nincs epidermális érintettség vagy lichenoid infiltrátum.
Egyéb lehetséges etiológiák lehetnek krónikus fertőzések, például vírusos hepatitis B vagy C vagy odontogén fertőzések. Megjegyzendő, hogy a gyógyszer által kiváltott pigmentált purpurus kitörések általánosabbak, és nincs epidermális érintettség vagy lichenoid infiltrátum.
Szisztémás következmények és komplikációk
A PPD diagnózisát általában a klinikai vizsgálat alapján állapítják meg; biopsziára lehet azonban szükség, hogy meg lehessen különböztetni a differenciáldiagnózisban szereplő egyéb entitásoktól, ideértve a kisérerek vasculitist, trombocitopéniát, Waldenstrom hipergammaglobulinémiás purpuráját, mycosis fungoides variánsát, allergiás kontakt dermatitist, gyógyszeres kitöréseket és a vénás hipertónia következtében fellépő vérzést. A tudatos történelem szintén segíthet ezeknek a diagnózisoknak a megkülönböztetésében.
Kezelési lehetőségek
Helyi kortikoszteroidok (például mometazon-furoát kenőcs 0,1%, napi 2-3 hónapon keresztül, betametazon-diproprionát krém, napi 0,05%, naponta kétszer) +/- antihisztaminok
Helyi kalcineurin-gátlók, konkrétan pimecrolimus (naponta kétszer)
Pentoxifillin (napi 300 mg x 8 hét, 100 mg naponta háromszor, vagy 400 mg naponta háromszor x 3 hónap)
Kalcium-dobesilát (Cd): 500 mg naponta kétszer x 2 hét, majd napi 500 mg x 3 hónap
Aszkorbinsav (500mg naponta kétszer) + rutozid (50mg naponta kétszer)
Kolchicin (0,6 mg naponta kétszer)
Griseofulvin (500-750 mg/nap x 4 hét)
Ciklosporin A (kezdő adag 5 mg/kg/nap, és kéthetes időközönként 1,5 mg/kg/napra csökken)
Psoralen és ultravuiolet A (PUVA) (kezelés 3x/hét volt 29 kezelésnél, 200J/cm2 kumulatív dózissal; Kezdő dózis 0,5J/cm2, 40% -os lépésekkel minden látogatás alkalmával x 8 expozíció; 0,6 mg/testtömeg-kg 2 órával az UVA-besugárzás előtt, kezdő dózis 0,5-2,5 J/cm2, 0,5-1 J/cm2 növekedés minden kezelésnél, maximum 6-12 J/cm2 4-6 hétig)
Keskeny sávú UVB (3x/hét x 5 hónap, majd kéthetente egy kezelésre kúpos)
Helyi fotodinamikai terápia (5-aminolevulinsav (ALA) 3 órán át okkluzió alatt alkalmazva, majd intenzív pulzáló fény alkalmazásával besugárzott 590 nm-es cutoff szűrővel, 18-20J/cm2 fluoreszcenciával, az energiát kétszeresen pulzusolták 3,5 ms-on és impulzus-időtartama kb. 20 ms 3 hetes időközönként; lokális methy-ALA 3 órán keresztül elzáródás alatt, majd vörös kezeléssel besugárzott PDT 1200 lámpa 15J/cm2 50 mW/cm-en 7 kezelés esetén)
Kompressziós harisnya, ha fokozott vénás nyomás súlyosbítja
Optimális terápiás megközelítés ehhez a betegséghez
A kezelés általában nem szükséges, kivéve, ha az elváltozások tüneti. A kozmézis gyakran megfontolás tárgyát képezheti a kezelési lehetőségeknél, de ez a beteg függő lehet.
Ha az elváltozások viszketnek vagy jelentős erythema van, akkor a helyi kortikoszteroidok hasznosak lehetnek. Ügyelni kell a helyi szteroidok hosszú távú mellékhatásainak áttekintésére. Ha a viszketés jelentős, antihisztaminokat adhatunk a tünetek enyhítésére. Általában a helyi szteroidok a leghatékonyabb gyulladáscsökkentők; azonban egy esetről beszámoltak arról, hogy a zuzmó aureus a helyi kortikoszteroidokkal szemben visszahúzódó volt, és a pimekrolimuszt megkezdték. Jelentős javulás volt tapasztalható a gyógyszer napi alkalmazását követő 3 héten belül.
Néhány olyan esetről beszámoltak, ahol a fototerápia sikeres volt. Úgy gondolják, hogy a mechanizmus immunmoduláció, megváltozott T-limfocita aktivitással és az interleukin-2 termelés egyidejű szuppressziójával. A PUVA-t jelentették a legtöbbször; újabban azonban mind az NBUVB, mind a fotodinamikai terápia sikeresnek bizonyult. A fenti fizikai módok mindegyikével a gyulladás utáni hiperpigmentáció aggodalomra ad okot.
Izgalmas új terápiás megfontolást jelentett a kiegészítő terápia, konkrétan a kalcium-dobesilát (Cd), valamint az aszkorbinsav rutoziddal (napi 50 mg naponta kétszer).
Egyes bizonyítékok azt mutatják, hogy az exracelluláris mátrix hibái miatt másodlagosan fokozott a vaszkuláris permeabilitás. A bioflavinoidok gátolják az elasztázt és a hialuronázt, ami javasolt hatásmechanizmus lehet ezeknek a vegyületeknek az előnyeire. Az aszkorbinsav egy antioxidáns, amely a kalcium-dobesiláthoz hasonlóan segíthet csökkenteni az érpermeabilitást, amelynek az antioxidáns tulajdonságai miatt másodlagos hatása is lehet.
Néhány esetről is beszámoltak Schamberg purpurájának megszűnéséről, ha pentoxifillinnel kezelték különböző adagokban. 2-3 hónap elteltével az elváltozások teljesen megszűntek, de ez korlátozott számú esetben volt tapasztalható. E megállapítások bizonyítékai lehetnek, hogy a pentoxifillin-terápia összefüggésben van a tapadási molekulák expressziójának csökkenésével. Ezenkívül ez a gyógyszer befolyásolhatja a T-sejtek és a keratinociták közötti tapadást is, ezáltal csökkentve a limfociták epidermiszbe történő exocitózisát.
Csak anekdotikus jelentések voltak arról, hogy a következő gyógyszerek hatékonyak a PPD kezelésében: kolchicin, griseofulvin és ciklosporin A.
Ha a vénás elégtelenség aggodalomra ad okot, a kompressziós harisnya nagyon hasznos lehet, és kerülni kell a hosszan tartó lábfüggőséget.
Összességében sok olyan jelentés érkezett, amely megkísérelte kezelni ezeket a dermatózisokat különféle gyógyszerekkel; azonban a legtöbb sikertelen volt, ideértve a helyi szteroidokat is. Ezek a leghatékonyabban enyhítik a tüneteket, ha jelen vannak. Jelenleg a legérdekesebb és legígéretesebb az orális rutozid (naponta kétszer 50mg) és aszkorbinsav (naponta kétszer 500mg), és további vizsgálatok indokoltak. További előny, hogy minimális mellékhatásuk van. A másik mód a fototerápia lenne; a betegeket azonban figyelmeztetni kell a gyulladás utáni hiperpigmentáció veszélyére, valamint a biztosítási fedezet korlátozásaira.
Betegkezelés
Elengedhetetlen, hogy körültekintően vegye figyelembe a gyógyszereket, különös tekintettel a fent felsorolt gyógyszerekre. A specifikus laboratóriumi értékelés magában foglalja a teljes vérképet differenciál, koagulációs szűréssel, valamint C-reaktív fehérjével. Ha monoklonális gammopathia gyanúja merül fel, értékelni kell a szérum IgG, IgM és IgA szintjét. Hess-teszt vagy Rumpel-Leede-teszt mérlegelhető a kapilláris törékenység felmérésére, amely pozitív eredmény esetén trombocita-diszfunkcióra derül ki.
Fontos, hogy keresse a krónikus fertőzés jeleit, beleértve a hepatitist, valamint más kapcsolódó szisztémás betegségeket, például a reumás ízületi gyulladást. Végül az előzmények és a fizikai állapot alapján próbálja kizárni a kontakt dermatitist és a krónikus vénás elégtelenséget. Általában az első konzultációt követően nyomon követés szükséges annak megerősítésére, hogy a kitörés stabil és tünetmentes.
Szokatlan klinikai forgatókönyvek, amelyeket figyelembe kell venni a betegek kezelésében
A fenti különbség leginkább aggályos szempontja, hogy a bőr T-sejtes lymphoma eseteit megelőzően ritkán kapillaritist jelentettek. Ezekben az esetekben bőrbiopsziára lehet szükség a kettő megkülönböztetéséhez.
Mi a bizonyíték?
Sardana, K, Sarkar, R, Sehgal, VN. „Pigmentált purpurás dermatózisok: áttekintés”. Int J Dermatol. köt. 2004. 2004. 43. 482-8. (A PPD áttekintése, beleértve az összes változatot, beleértve a patológiát és a kezelési lehetőségeket, valamint a történelmi perspektíva.)
Ling, TC, Goulden, V., Goodfield, MJ. „PUVA terápia a zuzmó aureusban”. J Am Acad Dermatol. köt. 45. 2001. 145-6. (Esetjelentés a lichen aureus-ról a helyi terápiára nézve, amely drámaian javult a heti kétszeri PUVA-kezelések nyolc ülése után.)
Dessoukey, MW, Abdel-Dayem, H, Omar, MF, Al-Suweidi, NE. „Pigmentált purpurás dermatózis és hepatitis profil: 10 betegről szóló jelentés”. Int J Dermatol. köt. 44. 2005. 486-8. (Tíz betegről számoltak be PPD-ben, közülük 5-nek hepatitic C vírus, 2 pedig hepatitis B vírus ellen volt antitestje.
Hanna, S, Walsh, N, D’Intino, Y, Langley, RG. „A mycosis fungoides, mint pigmentált purpuric dermatitis”. Pediatr Dermatol. köt. 2006. 23. 23., 350–4. (Esettanulmány és átfogó áttekintés a korábbi mycosis fungoides-ként diagnosztizált PPD-es esetekről.)
Kim, SK, Kim, EH, Kim, YC. „A pigmentált purpurás dermatózis kezelése helyi fotodinamikai terápiával”. Bőrgyógyászat. köt. 219. 2009. 184-6. (Jelentés két olyan esetről, amikor a standard terápiákkal szembeni ellenszenv a PPD-vel mérsékelt választ mutat a PDT-re.)
Lasocki, AL, Kelly, RI. „Keskeny sávú UVB terápia a Schamberg-kór hatékony kezeléséért”. Australas J Dermatol. köt. 49. 2008. 16-18. (Esetjelentés egy 33 éves Schamberg-betegségben szenvedő úrról, amely az orális prednizilon-kezelés abbahagyása után kiújult. Keskeny sávú UVB-vel kezdték hetente háromszor, 5 hónapon keresztül. Kéthetente csak egy kezeléssel tisztázott.; azonban annál kevesebb ismétlődést okozna.)
Bohn, M, Bonsmann, G, Luger, TA. „A lichen aureus felbontása egy 10 éves gyermeknél helyi pimecrolimus után”. Br J Dermatol. köt. 150. 2004. 519-520. (Levél, amely leírja a helyi szteroidokra nem reagáló lichen aureus esettanulmányát. A beteget naponta kétszer kezelték a pimecrolimusszal, és 3 hét után jelentős javulást észlelt. 10 hét után teljes kitisztulás következett be, egy relapszussal, amely ismét reagál a pimecrolimusra, miután amelyek további elváltozásokat nem láttak.)
Reinhold, U, Seiter, S, Ugurel, S, Tilgen, W. „Progresszív pigmentált purpura kezelése orális bioflavonoidokkal és aszkorbinsavval: Nyílt kísérleti vizsgálat 3 betegnél”. J Am Acad Dermatol. köt. 41. 1999. 207-8. (Orális rutoziddal (naponta kétszer 50 mg) és aszkorbinsavval (naponta kétszer 500 mg) kezelt 3 beteg beszámolóját adták be; a 4 hetes kezelés végén a teljes clearance-t elérték, és 3 hónap után is megmaradtak. kezelés.)
Panda, S, Malakar, S, Lahiri, K. „Orális pentoxifillin vs. lokális betametazon Schamberg-kórban: összehasonlító, randomizált, vizsgáló által vakított párhuzamos csoportos vizsgálat”. Arch Dermatol. köt. 140. 2004. 491-3. (Egy randomizált, kutató által vakon végzett vizsgálat, amely összehasonlította az orális pentoxifillin napi háromszor 400 mg és a helyi betametazon-dipropionát krém 0,05% -os napi kétszeri klinikai hatékonyságát. Rövid távon az orális pentoxifyllin hatékonyabbnak bizonyult, mint a helyi szteroid;, további hosszú távú vizsgálatokra van szükség.)
Egyetlen szponzor vagy hirdető sem vett részt, sem jóváhagyta, sem nem fizetett a döntéstámogatás a Medicine LLC által nyújtott tartalomért. A licencelt tartalom a DSM tulajdonát képezi, és szerzői jogi védelem alatt áll.
- Patológiai körvonalak - Pigmentált purpurás dermatózis
- Metabolikus szindróma és alkoholmentes zsírmáj betegség Annals of Hepatology
- Metabolikus szindróma; a stresszhez kapcsolódó betegség modern változata; Revista Española de Cardiología
- Nem kőbe írva Egy vesebetegség mikrobiális megelőzése WELLNEWS
- Metabolikusan egészséges elhízás és a krónikus vesebetegség kialakulása