Viszketés terhesség alatt
Absztrakt
Kérdés
Néhány terhes betegem viszketésre panaszkodik. Vannak-e olyan terhességi állapotok, amelyek viszketéssel járnak, amelyek veszélyeztethetik az anyát vagy a magzatot?
Válasz
Bár a legtöbb viszketés a viszkető száraz bőrre vezethető vissza, vannak olyan terhességre jellemző állapotok, amelyeknél a viszketés vezető tünet. Ide tartoznak a pemphigoid gestationis, a viszketéses urticarialis papulák és a terhességi plakkok, a terhesség intrahepatikus cholestasisája és a terhesség atópiás kitörése. Ezek az állapotok súlyos viszketéssel, néhány pedig a magzat káros következményeivel járhatnak. A klinikai előzmények és a fizikai vizsgálat a legfontosabb diagnosztikai nyom a terhességi viszketés értékelésénél.
Önéletrajz
Kérdés
A Certaines de mes patientes enceintes se plaignent de demangeaisons. Y a-t-il des problèmes durant la grossesse se présentant avec un prurit qui pourraient causer des risques à la mère ou au fœtus?
Réponse
Quoique la plupart des cas de prurit puissent être attribués à une démangeaison due à la peau sèche, bizonyos problémák problémáinak részvételével à la grossesse comportent le prurit comme fő tünete. Parmi eux, on peut említő la pemphigoïde de la grossesse, les papules prurigineuses urticariennes et les plaques de la grossesse, kolestase intrahépatique de la grossesse et l'éruption atypique de la grossesse. Ces problèmes sont Associés à des formes graves de prurit et sures pourraient être reliés à des issues fœtales indésirables. A klinikai és az előzetes fizikum sont les indexek diagnosztika és az importőrök lorsqu’on évalue le prurit durant la grossesse.
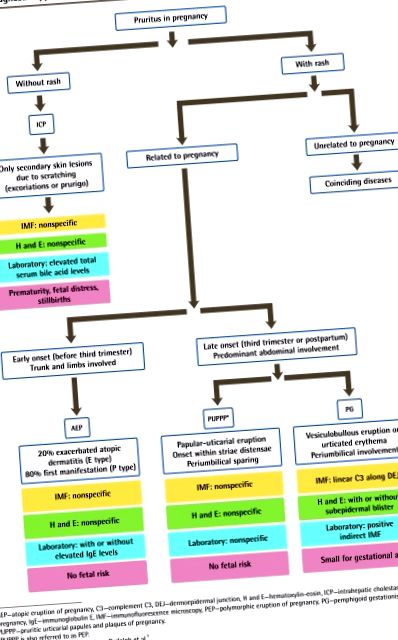
A viszketés a terhes nők 20% -át érinti. 1, 2 A viszketés elég súlyos lehet ahhoz, hogy befolyásolja az alvást és az életminőséget, és depresszióhoz vezethet vagy súlyosbodhat. 3 Bár általában a száraz bőr okozza, a terhesség szempontjából egyedülálló mögöttes állapotra is utalhat. A terhesség dermatózisai közé tartoznak a viszkető urticariális papulák és a terhességi plakkok (PUPPP), a terhesség intrahepatikus kolesztasisa (ICP), pemphigoid gestationis (PG) és a terhesség atópiás kitörése. 4
Fontos, hogy az orvosok ismerjék ezeket a körülményeket, hogy megkülönböztessék azokat, amelyek tüneti úton kezelhetők és amelyek további vizsgálatot igényelnek. Ezen állapotok némelyikét egy multidiszciplináris csoportnak kell értékelnie és kezelnie, amelyben szülész vagy anya-magzati orvos, háziorvos, bőrgyógyász és néha gasztroenterológus is részt vesz (1. ábra). 5.
A viszketés diagnosztikai megközelítése terhesség alatt
AEP - terhesség atópiás kitörése, C3 - kiegészíti C3, DEJ - dermoepidermális csomópont, H és E - hematoxilin-eozin, ICP - terhesség intrahepatikus kolesztázisa, IgE - immunglobulin E, IMF - immunfluoreszcens mikroszkópia, PEP - terhesség polimorf kitörése, PG —Pemphigoid gestationis, PUPPP — viszketõ urticarialis papulák és terhességi plakkok.
* A PUPPP-t PEP-nek is nevezik.
Ambros-Rudolph és mtsai engedélyével adaptálták. 5.
A terhesség szempontjából egyedülálló dermatózisok
Pruritic urticarialis papulák és terhességi plakkok
A viszketéses urticarialis papulák és a terhességi plakkok jóindulatú, önkorlátozású viszketõ gyulladásos rendellenességek. Emellett a terhesség polimorf kitörésének, a terhesség toxémiájának vagy a terhesség prurigójának is nevezhetjük. A PUPPP előfordulása 160 terhességből körülbelül 1 (0,6%), a legtöbb esetben az első terhesség a harmadik trimeszterben vagy közvetlenül a szülés után következik be. A többszörös terhes nőknél is gyakrabban fordul elő, és a következő terhességekben ritkán fordul elő. 4
Klinikai bemutatás: A PUPPP elváltozásai tipikusan urticariális papulák, amelyek plakkokká egyesülnek és a hasból a fenékig és a combig terjednek. Az elváltozások körülbelül 50% -ában mikrovezikulákként fejlõdnek a striae cutis distensae (striák) fölött. 5 Ez a bőrkitörés a hason kezdődik, általában a striákon belül, és klasszikusan megkíméli a köldök területét, a tenyerét, a talpát és az arcát. A köldökterület megkímélése elősegíti a PUPPP és a PG korai megkülönböztetését. A striák először viszketővé válnak, majd erythematómussá válnak, végül csalánkiütéssé válnak. A betegek nagyon kényelmetlenek, és a viszketés gyakran zavarja az alvást. Az elváltozások ritkán excoráltak.
A PUPPP diagnosztizálása: Kezdetben a PUPPP összetéveszthető a PG-vel; azonban a köldök kímélése nyújtja a legjobb nyomot a diagnózis felállításához, mivel a PG elváltozások általában a köldök körül csoportosulnak. A PUPPP-vel összetéveszthető egyéb rendellenességek közé tartozik az atópiás dermatitis és a kontakt vagy irritáló dermatitis.
A diagnózis felállításához kórtörténet és fizikális vizsgálat szükséges, mivel nincsenek szisztémás tünetek. A laboratóriumi vizsgálatok eredményei, beleértve a szövettan, a szerológia és az immunfluoreszcencia, nem specifikusak.
Kezelés: A viszketéses urticarialis papulák és a terhességi plakkok önkorlátozó rendellenességek, amelyek súlyos következményekkel nem járnak az anyára és a magzatra nézve. A kitörés átlagos időtartama 6 hét, amely a szüléstől számított néhány napon belül visszavonul. A kiújulás ritka, mivel általában az első terhességnél fordul elő. Tüneti kezelés enyhe vagy erős helyi kortikoszteroidokkal és antihisztaminokkal a PUPPP kezelésének fő alappillére. A megkönnyebbülés általában 24–72 órán belül jelentkezik. Az olajfürdők és a bőrpuhító szerek szintén hasznosak a viszketés enyhítésére. Azokban az esetekben, amikor a PUPPP diagnózisa nem egyértelmű, megfontolandó a bőrgyógyászhoz való beutalás.
A terhesség intrahepatikus kolesztázisa
Bár az ICP a terhesség viszketéses állapota, amely csak másodlagos bőrelváltozásokat tartalmaz, bekerül a terhesség dermatózisainak osztályozásába, mert ennek a betegségnek a korai azonosítása fontos a magzati káros káros hatások minimalizálása érdekében. A terhesség intrahepatikus kolesztázisát a terhesség idiopátiás sárgaságának, szülészeti kolesztázisnak és pruritus gravidarumnak is nevezik. A máj epeáramlásának terhesség alatti zavara okozza. Az ICP elterjedtsége Észak-Amerikában 0,5% és 1% között van, de különösen gyakori Skandináviában és Dél-Amerikában, a legmagasabb arány Chilében (15% és 28%). 6 Családokban fut, és a következő terhességekben általában megismétlődik. 7
Klinikai bemutatás: A terhesség intrahepatikus kolesztázisa a második vagy a harmadik trimeszterben hirtelen jelentkező súlyos viszketéssel kezdődik, amely a tenyéren és a talpon kezdődik és gyorsan általánosabbá válik. A viszketés az egész terhesség alatt fennáll, és a legrosszabb éjszaka. A másodlagos elváltozások lineáris excorációkkal és excoriated papulákkal járnak, és a karcolás miatt másodlagosak. A sárgaság a betegek körülbelül 10% -ában fordul elő, és egyidejű extrahepatikus kolesztázis következménye, amelyet gyakran sötét vizelet és agyag színű széklet kísér. Ezeket a betegeket fenyegeti a steatorrhoea kialakulása a zsírban oldódó vitaminok, köztük a K-vitamin malabszorpciója miatt, ami vérzési komplikációkhoz és kolelithiasishoz vezethet. 5.
Kórélettan: A terhesség intrahepatikus kolesztázisa hormonálisan kiváltott kolesztázis. Genetikailag hajlamos nőknél jelentkezik a terhesség késői szakaszában, akiknél az epesavak kiválasztása hibás, ami emelt epesavszintet eredményez a szérumban. Ez súlyos viszketéshez vezet az anyában, és mivel a mérgező epesavak átjuthatnak a magzat keringésébe, káros hatásai lehetnek a magzatra az akut placenta anoxia és a szív depressziója miatt. Az esetek felében a kórtörténet családi állapotban fordul elő, és a családi összetevővel rendelkező esetek általában súlyosabbak. 7
Diagnózis: A diagnózist általában a tenyértől és a talpon kezdődő viszketés jellegzetes tünete alapján állapítják meg, amelyhez nem jár kiütés. A diagnózis megerősíthető a teljes szérum epesavszintjének emelkedésével. Egészséges terhesség esetén a harmadik trimeszterben a szérum epesavszintje legfeljebb 11,0 μmol/l lehet normális. ICP-ben szenvedő nőknél a 40,0 μmol/L-t meghaladó összszérum epesavszint jelenléte a magzati káros hatások magasabb kockázatával jár. 4 A máj transzamináz szintje enyhén emelkedhet, beleértve az aszpartát-aminotranszferáz és az alanin-aminotranszferáz szintjét; ez a növekedés csak hetekkel a viszketés megjelenése után jelentkezhet. Steatorrhoea és a későbbi K-vitamin-hiány is felmerülhet. Szükség lehet a protrombin idő szoros megfigyelésére. Szükség lehet a máj ultrahangvizsgálatára és szerológiai vizsgálatokra más diagnózisok kizárására, mint például a kolelithiasis és a vírusos hepatitis.
Kezelés: A kezelés célja a szérum epesavszintjének csökkentése. Az urzodeoxikolsav a választott kezelés, mivel javítja az anya viszketését, csökkenti a máj transzamináz- és epesavszintjét, és csökkentheti a magzati káros hatások arányát is, bár ez utóbbi hatás vitatható. 8., 9. A szülésig napi 15 mg/kg vagy napi 1 g dózist adunk be.
Az ursodeoxikolsav-kezelés előtt kolesztiramint alkalmaztak az ICP kezelésére. Ez a gyógyszer azonban K-vitamin-hiányt okozhat, ami már előfordulhat ezzel a rendellenességgel. Az antihisztaminok javíthatják az anyai tüneteket is.
A 36-38. Hét körüli választott szülés ajánlott, mivel a halvaszületések általában a 37-39. Hét körül csoportosulnak. Egyes szerzők szerint a 37. héten történő munkaindukció csak súlyos ICP esetén (a szérum epesavszintje meghaladja a 40 μmol/l). 10.
Prognózis: Az anya prognózisa általában jó. A viszketés a szülés után napoktól-hetekig spontán visszafejlődik, de a következő terhességekkel vagy hormonális fogamzásgátlás alkalmazása során megismétlődhet. 11 Sárgaság és K-vitamin hiány esetén fokozott az intrapartum és a szülés utáni vérzés kockázata.
Ezt az állapotot káros magzati kimenetelekkel társították, ideértve a koraszülést, a magzatvízben lévő meconiumot, a magzati szorongást és a magzat pusztulását. Fontos, hogy egyesek beszámoltak arról, hogy az ICP-ben a magzat pusztulása hirtelen esemény következménye, és a magzat korábban normális nyomon követése ellenére bekövetkezhet. Valójában nincs bizonyíték arra, hogy az ICP eseteiben végzett szoros magzati monitorozás hatékonyan megakadályozná a magzat halálát. Ennek eredményeként azt javasolták, hogy a szülést 36-38 hétig indukálják. Azonnali diagnózis, specifikus terápia és szoros szülészeti monitorozás elengedhetetlen. 6, 12 Kétségtelen vagy súlyos esetekben konzultáció gasztroenterológussal ajánlott.
Pemphigoid gestationis
A Pemphigoid gestationis egy önkorlátozott autoimmun bullous rendellenesség, amely a terhesség 20. hete után jelentkezik, és csak a szülés utáni időszakban jelentkezhet.
Történelmileg a PG-t herpes gestationis néven emlegették, ezt a kifejezést Milton találta ki 1872-ben a jellegzetes „kúszó” hólyagképződés miatt. Ez a kifejezés azonban félrevezető lehet, mivel ez az állapot nincs összefüggésben a herpesz vírussal, és ma már pemphigoid gestationis néven emlegetik. 4 Ez egy viszonylag ritka állapot, 10 000 terhességből 1-re becsülhető. 13.
Klinikai bemutatás: A Pemphigoid gestationis intenzív viszketést mutat, amely megelőzheti a bőrelváltozásokat. A jellegzetes kiütés a köldök és a végtagok körüli viszketéses, csalánkiütéses, erythematous papulákkal és plakkokkal kezdődik. A betegség előrehaladtával az elváltozások feszült hólyagokká fejlődnek. Az arc, a tenyér és a talp megkímélt, és az idő kb. 20% -ában nyálkahártya érintett. 4, 5 A PG általában a szülés idején fellángol, de a szülés után spontán visszafejlődik.
A patofiziológia hasonló a bullous pemphigoidéhoz, és egy 180 kDa hemideszmoszóma transzmembrán glikoproteinre irányított immunglobulin G-t tartalmaz.
Diagnózis: A diagnózis felállításához bőrbiopszia szükséges. A perilesionális bőr közvetlen immunfluoreszcenciája a kritérium a PG diagnózisában. Lineáris komplement C3 lerakódást mutat a dermoepidermális csomópont mentén, és a biopszia eredményei erre jellemzően negatívak a terhesség többi dermatózisában.
A fő differenciáldiagnózis a PUPPP, különösen a betegség korai szakaszában, a feszült hólyagok kialakulása előtt. Így a bőr biopsziáját a PUPPP gyanús eseteiben szokatlan és súlyos megjelenéssel jelzik, amely nem reagál a rutin terápiára.
Prognózis: A természetes lefolyást a terhesség alatti exacerbációk és remissziók jellemzik, a terhesség késői szakaszában gyakori javulás, majd a szüléskor fellángolás következik be. Az elváltozások általában hetek vagy hónapok alatt megszűnnek. Hajlamos megismétlődni a következő terhességekben, korábbi terhességi korban és növekvő súlyossággal. Ez menstruációval vagy hormonális fogamzásgátlással is megismétlődhet. 4 Fokozottan fennáll az egyéb autoimmun betegségek, különösen a Graves-betegség kockázata. 4
A PG által érintett terhességeket magas kockázatnak tekintik, mivel összefüggés van a magzati káros eredmények, például a koraszülések és az alacsony születési súly növekedésével. Az anyai autoantitestek magzatba történő passzív transzferje miatt az újszülöttek körülbelül 10% -ánál enyhe bőrelváltozások alakulhatnak ki, amelyek spontán módon napok-hetek alatt megszűnnek. 4
Kezelés: A kezelés célja a viszketés csökkentése és a hólyagképződés megakadályozása. Enyhe hólyagosodás előtti állapot esetén a helyi kortikoszteroidok orális antihisztaminokkal elegendőek lehetnek. Minden más esetben szisztémás szteroidokra van szükség - általában napi 20–60 mg prednizon. A prednizon dózisát időben növelni kell, hogy megakadályozzuk a szüléskor gyakran előforduló fellángolást.
A terhesség atópiás kitörése
A terhesség atópiás kitörése az Ambros-Rudolph által nemrégiben kidolgozott esernyő, amely magában foglalja a terhesség prurigóját, a terhesség viszketéses folliculitisét és a terhesség alatt fellépő ekcémát. Bár az irodalomban különálló entitásokként írják le őket, a rendellenességek klinikai megkülönböztetésének hiánya a nemrégiben megalkotott kifejezéshez vezetett. 4
Ezek a terhesség jóindulatú viszketési állapotai, amelyek ekcémás vagy papuláris elváltozásokat tartalmaznak azoknál a betegeknél, akiknek kórtörténetében kórtörténet van. 4
Patogenezis: Úgy gondolják, hogy ezeket a körülményeket terhesség-specifikus immunológiai változások váltják ki - csökken a sejtek immunitása és csökken a Th1 citokinek termelése a domináns humoriális immunitáshoz és a Th2 citokinek fokozott szekréciójához képest. 4
Klinikai bemutatás: A legtöbb beteg (80%) atópiás bőrelváltozásokat tapasztal először vagy hosszú (gyermekkora óta tartó) remisszió után. 4 A legtöbb nőnél széles körű ekcémás változások jelentkeznek, amelyek olyan tipikus atópiás helyeket érintenek, mint az arc, a nyak, a mellkas és a végtagok hajlító felületei, míg egyharmaduk papuláris elváltozással rendelkezik. Ide tartoznak a törzsön és a végtagokon elterjedt kis eritemás papulák, valamint a sípcsonton és a karokon elhelyezkedő tipikus prurigo csomók.
Diagnózis: A klinikai előzmények és a fizikai vizsgálat kulcsfontosságúak a diagnózis felállításához. A hisztopatológia nem specifikus, és a betegség klinikai típusától és stádiumától függ. A közvetlen és közvetett immunfluoreszcencia eredmények negatívak. A laboratóriumi vizsgálatok felfedhetik a szérum immunglobulin E szintjét. Hasznos lehet a pustula tenyésztése a bakteriális vagy gombás folliculitis kizárása érdekében.
Kezelés: A helyi kortikoszteroidok több napos használata javítja a bőrelváltozásokat. Súlyos esetekben rövid szisztémás kortikoszteroidok és antihisztaminok szükségesek.
Prognózis: Nincs összefüggő anyai vagy magzati morbiditás.
Következtetés
A terhességi viszketés alapos kórtörténetet és teljes fizikai vizsgálatot igényel. Laboratóriumi vizsgálatok, például a máj transzamináz szintje, a szérum epesavszintje és bizonyos esetekben a bőr biopsziája jelezhető a legvalószínűbb diagnózis meghatározása érdekében. A terhesség dermatózisait figyelembe kell venni a viszketés differenciáldiagnózisában, és ennek megfelelően kell kezelni. Pontos diagnózist kell felállítani annak a ténynek a következtében, hogy ezen állapotok némelyike a magzati káros kimenetel fokozott kockázatával jár. A fenti állapotokra ismertetett kezeléseket biztonságosnak tekintik a terhesség alatt.
Megjegyzések
Motherisk
A Motherisk-kérdéseket a Motherisk csapata készíti a torontói Ont Beteg Gyermekek Kórházában. Dr. Bergman klinikai farmakológiai és toxikológiai munkatárs az ontariói Toronto Egyetemen. Dr. Melamed anyai magzati orvos klinikai munkatársa a Sínai-hegyi kórházban és a Beteg Gyermekek Kórházában, mindkettő Torontóban. Dr. Koren a Motherisk Program igazgatója. Dr. Koren támogatja a Terhesség és szoptatás alatti jobb gyógyszerterápia kutatási vezetése. A londoni Nyugat-Ontariói Egyetem Orvostudományi Tanszékének molekuláris toxikológiai osztályának vezetője.
- Terhesség; PKU - Q; A
- Prenatális képernyők; A terhesség, a születés és az Allina Health túlmutató tesztjei
- Petefészek ciszták terhesség alatt
- A test felkészítése a terhességre - Családi oktatás
- Felkészülés a terhességre A 3 hónapos vezető szülők