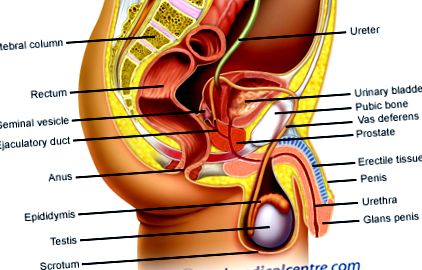
Prosztata rák: Adenocarcinoma
Mi a prosztatarák (a prosztata adenokarcinóma)?
A prosztatarák statisztikája
A prosztatarák a hatodik leggyakoribb rák a világon, és a leggyakoribb rákforma az ausztrál férfiaknál (nonmelanoma bőrrák után), akiknél a legmagasabb az ilyen típusú rák előfordulása a világon (105 eset 100 000 férfira). Minden hatodik férfinak életében valamikor kialakul a prosztatarák. Noha a prosztatarák az őslakos ausztrál férfiaknál a rák második leggyakoribb oka (a tüdőrák után), az őslakos férfiaknál alacsonyabb az arány, mint a nem bennszülötteknél. Nem világos, hogy az ausztrál bennszülöttek valóban kevésbé valószínűek-e prosztatarák kialakulását, vagy az alacsonyabb szűrési és diagnosztikai vizsgálatok, valamint a rövidebb várható élettartam járulnak-e be.
Jelentősen nőtt a diagnosztizált prosztatarák aránya, mióta a tünetmentes férfiak szűrése népszerűvé vált az 1990-es években. Ezt a szűrést a Prostate Ssajátos Antigen (PSA) tesztelése.
Az átlagos életkor a prosztatarák diagnosztizálásakor 68,4 év, és az új esetek 85% -a 60 év feletti férfiaknál fordul elő. A diagnózist követően a férfiak körülbelül 85% -a túlél 5 évig vagy tovább. 85 éves koráig az ausztrál férfiak negyedénél prosztatarákot diagnosztizálnak, és 25-ből 1-en meghalnak.
A prosztatarák kockázati tényezői
A prosztatarák fő kockázati tényezője az életkor. A prosztatarákot ritkán diagnosztizálják 40 éves kor előtt. 40 év után az incidencia gyorsan növekszik. A PSA-tesztet általában nem hajtják végre 50 év alatti férfiakon, kivéve, ha jelentős kockázati tényezők vannak. A prosztatarák arányai a különböző életkorokban a következők:
| 20–30 | 2–8% |
| 31–40 | 9–31% |
| 41–50 | 3–43% |
| 51–60 | 5–46% |
| 61–70 | 14–70% |
| 71-80 | 31–83% |
| 81–90 | 40–73% |
Genetika
A prosztatarák körülbelül 5–10% -a genetikai rendellenességeknek köszönhető, ezért a családtörténetben szenvedő férfiaknak nagyobb a veszélye annak, hogy maguk is kialakulnak. Azoknak a férfiaknak, akiknek első fokú rokona van (testvér, apa, fiú), akik prosztatarákban szenvedtek, kétszer vagy háromszor nagyobb az esélyük, hogy maguk is prosztatarákot kapnak. Ez a kockázat magasabb lehet, ha a rokont 60 éves kora előtt diagnosztizálták.
A prosztatarákban részt vevő egyes gének azonosítása kihívást jelentett. A BRCA1 és BRCA2 gének a prosztatarák kétszer-ötször nagyobb kockázatával járnak.
Amerikai vizsgálatok szerint a fekete férfiaknál magasabb a prosztatarák kialakulása, mint a fehér vagy a spanyol férfiaknál. Az őslakos ausztráloknál kisebb a kockázata a prosztatarák diagnosztizálására, mint a fehér ausztráloknak.
Életmód
A kaukázusiaknál a dohányzást a prosztatarák miatt bekövetkezett halálozások nagyobb számához kötik.
Az elhízás összefüggésbe hozható a prosztatarák agresszívebb formáival, de nem a megnövekedett előfordulással. A prosztatarák és az étrend közötti kapcsolatot alaposan tanulmányozták. Fontos megállapítások:
- A magas állati zsírtartalmú étrend hozzájárulhat a prosztatarák kialakulásához;
- Az alacsony zöldségtartalmú étrend kockázati tényező lehet a prosztatarák szempontjából; és
- A szójabevitel szerény védőhatással bírhat a prosztatarák ellen.
Egyéb
Más férfiak, akiknél nagyobb a prosztatarák kockázata, azok, akiknek korábban magas volt a PSA szintje, vagy abnormális prosztata biopsziák voltak.
Korábban úgy gondolták, hogy a tesztoszteronszint a prosztatarák kialakulásával függ össze, de úgy tűnik, hogy nem ez a helyzet.
A prosztatarák progressziója
Sok esetben a prosztatarák olyan lassan terjed, hogy soha nem okoz betegséget, és a beteg gyakran más okok miatt meghal, mielőtt a rák halálhoz vezethet. Ha azonban a rákot nem kezelik, akkor lehetséges, hogy átterjed a helyi kismedencei nyirokcsomókra, és végül a test más részeire is átterjed (metasztázis). Ez végül szervi elégtelenséget és halált okozhat. A prosztatarák csontos metasztázisai gyakoriak. Azoknál a férfiaknál, akik úgy döntenek, hogy nem kezdenek végleges helyi kezelést, a túlélés valószínűsége a prosztatarák agresszivitásával függ össze.
Kezelés nélkül az 1. fokozatú prosztatarákban szenvedő férfiak 10 éves betegségspecifikus túlélése (Gleason pontszám 2–4) 87%, áttétek 20% -ban vannak jelen. A 2. fokozatú rákban szenvedő férfiak 42% -ánál 10 év alatt metasztázis alakul ki. Tízéves túlélés 3-as fokozatú prosztatarákkal (5.-7. Évszak) kezelés nélkül 34%.
Egy másik tanulmány kimutatta, hogy azoknak a férfiaknak a 40% -a halt meg a betegségben, akik nem kezelték prosztatarákjukat tizenöt év után. A radikális prosztatektómiát választó férfiak mintegy 80% -a életben maradt.
A prosztatarák tünetei
Jelenleg a legtöbb diagnosztizált prosztataráknak nincsenek tünetei. A rákot a rendellenes PSA szint miatt észlelik. Korábban prosztatarákot diagnosztizáltak egy rendellenes digitális végbélvizsgálat (DRE) miatt, vagy olyan vizelési tünetek jelenléte miatt, mint a vizelet beindításának nehézségei (tétovázás), a WC-hez való sürgős rohanás (sürgősség), gyakran vizeljen át éjszaka (nocturia), és a vizelet csöpögjön a patak végén (terminális csöpögés). Ne feledje azonban, hogy ezeket a vizelési tüneteket gyakrabban jóindulatú prosztata hiperplázia (BPH) vagy húgyúti fertőzések okozzák.
A prosztatarák gyanúját felvető egyéb tünetek közé tartozik az újonnan kialakuló merevedési zavar, a vizeletben lévő vér (haematuria), a spermában lévő vér (haematospermia) vagy az áttétes betegség tünetei (pl. Csontfájdalom).
A prosztatarák klinikai vizsgálata
Az orvos digitális rektális vizsgálatot végez. Ez magában foglalja a kesztyűs ujj behelyezését a végbélbe, hogy érezze a prosztatát és megállapítsa, hogy megnagyobbodott-e, vagy vannak-e csomók. A PSA-t és a DRE-t általában együtt végezzük a prosztatarák ellenőrzésére. A PSA vizsgálatához vérvizsgálatot kell végezni.
Hogyan diagnosztizálják a prosztatarákot?
Vérvizsgálatot végeznek a prosztata-specifikus antigén (PSA) szintjének ellenőrzésére. Ha egy férfi PSA szintje meghaladja a 4 ng/ml-t, ez azt jelezheti, hogy fokozott a prosztatarák kockázata. Azonban a megemelkedett PSA-val rendelkező férfiak többségének nincs prosztatarákja.
Ha további vizsgálatokra van szükség, a következő szakasz általában egy prosztata biopszia, amelyet ultrahang segítségével végzünk a végbélen keresztül. A tűk prosztatába juttatására és a szövet belsejében történő visszahúzására eszközt használnak. A prosztata szövetét mikroszkóp alatt vizsgálják. Ha rákot észlelnek, Gleason-pontszámot kap, amely pontozza a rák agresszivitását.
A prosztata biopszia miatti súlyos szövődmények ritkák. A kórházi kezelés (általában vizeletfertőzés esetén) vagy a vizelet visszatartás az esetek kevesebb mint 1% -ában fordul elő. Egy tanulmány a következő komplikációs arányokat találta:
- Ezek a tünetek általában rövid távúak voltak. Vér a spermában (51%);
- Vér a vizeletben (23% -kal hosszabb, mint három nap);
- Láz (3,5%); és
- Rektális vérzés (1,3%).
Ha a rákot biopszián azonosítják, az orvos további vizsgálatokat végez, például nyirokcsomó-boncolás vagy CT, hogy megnézze, a rák átterjedt-e.
A prosztatarák prognózisa
A PSA szűrés miatt a prosztatarákot általában korábban diagnosztizálják, és fiatalabb férfiaknál. Annak a kockázata, hogy egy férfinak életében egy ponton prosztatarákot diagnosztizálnak, minden 6-ból 1 (17%), és a férfiak 3% -a hal meg prosztatarákban. Boncoláskor a 80 év alatti férfiak egyharmadának és a 80 év feletti férfiak kétharmadának prosztatarákja van. Ezek az adatok arra utalnak, hogy a legtöbb férfi prosztatarákban hal meg, nem pedig ettől. Öt év után a prosztatarákkal diagnosztizált férfiak 99% -a még életben van. Tíz évesen 95% még mindig életben van.
A rák terjedésének mértékének meghatározása „stádium”. A prosztatára korlátozódó rák általában gyógyítható. A prognózis nem olyan jó, ha a rák lokálisan terjedt el. Ha a rák átterjedt a test más részeire, például a csontokra, akkor nagyon nehéz gyógyítani. A kezelés a betegség terjedésének lassítására összpontosul, és a férfiak még sok évig élhetnek jó életminőséggel.
A prognózis a rák fokozatával is összefügg, amelyet a Gleason-pontszám képvisel, amely a rák agresszivitásának mérőszáma. A Gleason 8-10 pontszámmal rendelkező férfiak 40% -a életben van és betegségtől mentes 10 évesen. A lokalizált daganatokkal rendelkező és a Gleason 2–4 pontszámmal rendelkező férfiak több mint 90% -a életben van 5 évesen.
A prosztatarák kezelése
Aktív megfigyelés
Néhány kicsi, nem agresszív, lokalizált prosztatarák valaha terjedésének kockázata nagyon alacsony. Ezekben az esetekben a kezelés kockázata meghaladhatja az előnyöket. Ezért az orvos javasolhatja az „éber várakozást”, más néven „aktív megfigyelést”.
Óvatos várakozás esetén figyelik a rák és a PSA szintjét, de aktív kezelést nem végeznek. Ez különösen megfelelő lehet azoknál a férfiaknál, akiknek várható élettartama kevesebb, mint 10 vagy 15 év, magas életkor vagy más egészségügyi problémák miatt.
Helyi kezelés
Ha egy férfi a prosztatarák kezelését választja, Ausztráliában a fő lehetőségek közé tartozik a műtét, a sugárterápia és a hormonterápia. Nincs jó minőségű bizonyíték arra, hogy az egyik megközelítés jobb, mint a másik, ezért a kezelés választása a következő szempontokon alapul:
- Kor, általános egészségi állapot és egyéb egészségügyi problémák. Ha egy férfi várható élettartama kevesebb, mint 10 év, akkor a végleges kezelés nem javasolt.
- Szérum PSA és Gleason pontszám
- A rák terjedése
- A kezelési lehetőségekhez kapcsolódó eredmények
- A kezelési lehetőségekhez kapcsolódó mellékhatások és életminőségi vonatkozások
Radikális prosztatektómia
A radikális prosztatektómia (RP) magában foglalja a prosztata eltávolítását alsó hasi bemetszéssel vagy kulcslyuk-műtéten keresztül (laparoszkópos). Az RP általában 4–8 napos kórházi tartózkodást jelent. A vizeletkatéter (a péniszen át a hólyagba vezetett cső), amelyhez vizeletzsák van csatlakoztatva, a műtét után legalább 2 hétig a helyén marad. A radikális prosztatektómia miatti halálozási arány 0,5%, a 75 év feletti férfiaknál 1% -ra nő.
A szexuális diszfunkció a betegek 20-70% -ánál fordulhat elő, vizelési problémák 15-50% -nál. Bizonyos esetekben kétoldali idegkímélő műtét lehetséges. Bizonyos esetekben az RP-t sugárterápia követheti.
Lásd még: Robotikus radikális prosztatektómia.
Sugárterápia (külső sugárterápia)
Külső sugárterápiát (EBRT) lehet alkalmazni RP-vel vagy hormonterápiával a prosztatarák kezelésére.
A sugárnyalábokat (például a röntgensugarakat) a test körül mozgó gép irányítja a prosztatára. A sugarak elpusztítják a rákos sejteket. Kis tetoválásokat helyezhetnek a bőrre, hogy megbizonyosodjanak arról, hogy a gerenda pontosan a megfelelő helyen van, és minimalizálják az egészséges szövetek károsodását.
Ezt az eljárást ambuláns körülmények között hajtják végre, és a férfiak általában képesek fenntartani szokásos tevékenységüket. A sugárterápia az esetek 20–45% -ában szexuális diszfunkcióhoz, 2–16% -ban vizeletinkontinenciához és a férfiak 6–25% -ának bélműködési zavarához vezethet, akik korábban normálisak voltak ezen a területen.
Az EBRT-vel kapcsolatos további információkért lásd: Prosztatarák sugárterápiája.
Brachyterápia (belső sugárterápia)
A brachyterápia két fő típusa van:
- Radioaktív pellet használata: Ez magában foglalja egy kis radioaktív pellet elhelyezését a prosztatában (magvetés). A pellet idővel elveszíti radioaktivitását, és nem távolítja el. Ez az opció alacsony Gleason pontszám, alacsony PSA, kicsi, lokalizált prosztatarák esetén alkalmazható. Gyakran előfordulnak olyan mellékhatások, mint a fájdalmas vizelés, a rossz vizeletáramlás és a hólyag irritációja, és a kezelés után egy hónappal kezdődhet; 12 hónap alatt fokozatosan javul.
- Széles furatú tűk használata: Ez a fajta brachyterápia magában foglalja a széles furatú tűk behelyezését a prosztatába, amelyeken keresztül radioaktív forrásokat lehet adni. Több napos kezelés után a tűket eltávolítják. Ezt a fajta brachyterápiát az EBRT-vel együtt alkalmazzák nagyobb, agresszívebb daganatok esetén. A tűk helyi kényelmetlenséget okozhatnak, általában fájdalomcsillapítók enyhítik őket. Egyéb mellékhatások hasonlóak az EBRT-hez.
Hormonális terápia (androgén-deprivációs terápia)
Hormonterápia alkalmazható az EBRT mellett. Paliatív kezelésként is alkalmazzák (azaz prosztatarák kezelésére, amely nem gyógyítható). A hormonterápia nem javítja az eredményeket, ha műtéti kezelés előtt alkalmazzák.
Úgy tűnik, hogy a tesztoszteron hajtja a prosztatarák növekedését. Az androgén-deprivációs terápia (ADT) célja a tesztoszteronszint csökkentése. Ez elérhető a herék eltávolításával (gyakran protetikus herékkel helyettesítve) vagy gyógyszeres kasztrálással.
Az ADT mellékhatásai: hőhullámok, libidó elvesztése, súlygyarapodás, merevedési zavar, gynaecomastia, folyadékretenció, csontritkulás és hangulatváltozások.
Palliatív kezelések
Néha a prosztatarákot diagnosztizálják, és túl előrehaladott ahhoz, hogy műtéttel vagy sugárterápiával gyógyítsák. Ezekben az esetekben a kezelést „palliatívnak” nevezik. A palliatív kezelés célja a tünetek enyhítése, az életminőség fenntartása és sok esetben az élet meghosszabbítása. Nem gyógyítja meg a betegséget.
- A prosztata transzuretheralis reszekciója (TURP) elvégezhető a rák okozta obstruktív tünetek enyhítésére.
- Hormonterápia: Az ADT a rák kezelésének alappillére, amely nem reszekálható (műtéttel eltávolítható). Végül a rák már nem reagál az ADT-re.
- Biszfoszfonátok és fájdalomcsillapítás alkalmazhatók a csontokra terjedő rák kezelésére.
- Az EBRT alkalmazható a csontáttétekkel kapcsolatos fájdalom kezelésére.
A különböző kezelések relatív mellékhatásai
- A radikális prosztatektómia és a brachyterápia magasabb vizeletinkontinencia és szexuális diszfunkciót eredményez, mint az EBRT. A kétoldali idegkímélő műtét (nem minden esetben lehetséges) csökkenti ezt a különbséget.
- Az RT több bélműködési zavart okoz, mint műtét.
- A brachyterápia obstruktívabb és irritatívabb vizelési tüneteket okoz.
Kezelési ajánlások
A prosztatarák legjobb megközelítésének jó minőségű bizonyítéka korlátozott, de a következő kezelési stratégiákat javasolták:
- Alacsony kockázatú betegség: Radikális prosztatektómia, brachyterápiás monoterápia vagy EBRT.
- Közepes kockázatú betegség: EBRT vagy műtét. Önmagában a brachyterápia szerepe ellentmondásos. A brachyterápia és az EBRT felülmúlhatja az egyedüli EBRT-t, bár ez szintén ellentmondásos.
- Nagy kockázatú betegség: Radikális prosztatektómia adjuváns EBRT vagy EBRT plusz ADT nélkül vagy anélkül. Az EBRT vagy a brachyterápia önmagában általában nem megfelelő.
- Hányinger és hányás (Emesis) HealthEngine Blog
- Sebészeti fogyás HealthEngine Blog
- Prosztata táplálkozás rákos betegek számára Stanford Health Care
- Prosztata rák
- A prosztatarák túlélője az egészséges táplálkozást és a testmozgást támogatja