A bariatrikus műtétet követő tüneti betegek endoszkópos értékelése: Irodalmi áttekintés
1 Gasztroenterológiai Tanszék, Nassau Egyetemi Orvosi Központ, 2201 Hempstead Turnpike, East Meadow, NY 11554, USA
Absztrakt
Az elhízás járvány a társadalmunkban, és az arány továbbra is növekszik, az elhízással járó társbetegségekkel együtt. Sajnos az elhízás továbbra is refrakter a magatartási és gyógyszeres terápiával szemben, de a bariatrikus műtétekre adott választ mutatja. Nemcsak a hosszú távú fogyás érhető el, hanem a betegek többsége az elhízással járó társbetegségek javulását is megmutatta. A műtéti terápia növekedése az elhízás kezelésében egyre nagyobb kihívást jelent a bariatrikus műtét után problémákkal küzdő betegek számának növekedésével. Fontos ismerni a bariatrikus műtétet követő tüneteket, mint például hányinger/hányás, hasi fájdalom, dysphagia és felső gasztrointesztinális vérzés, valamint a műtét utáni időszakban megfelelő, rendelkezésre álló teszteket kell alkalmazni a felső gasztrointesztinális traktus patológiájára.
1. Bemutatkozás
A Nemzeti Egészségügyi és Táplálkozási Vizsgálatok (NHANES) szerint az Egyesült Államokban élő emberek jelentős része túlsúlyosnak (BMI ≥ 25–29 kg/m 2) vagy elhízottnak (BMI ≥ 30 kg/m 2) tekinthető [1 ]. Az elhízás a cukorbetegség, a magas vérnyomás, a dyslipidaemia, a szív- és érrendszeri megbetegedések, a gastrooesophagealis reflux betegség, az obstruktív alvási apnoe és a mortalitás fokozott kockázatával jár. A felnőttkori elhízás aránya továbbra is növekszik, ami összefügg a társbetegségek fokozott kockázatával [2]. Az elhízáshoz számos kezelési lehetőség áll rendelkezésre, mint például étrend és testmozgás, farmakológiai terápia és műtét. A legtöbb viselkedési és farmakológiai kezelés nem segít a hosszú távú súlycsökkentés fenntartásában [3]. A műtéten keresztül történő fogyás nemcsak kozmetikai célokból fontos, de számos tanulmány kimutatta, hogy a gyomor bypass műtét után elért súlycsökkenés csökkentette az elhízással járó társbetegségeket [4, 5].
A gyomor bypass műtét jelenleg az egyetlen hatékony kezelési lehetőség a tartós súlycsökkenés elérésére [6]. A súlycsökkentő műtét az évek során előrehaladt, a jejunoileális bypass volt az egyik korábbi próbálkozás a műtéti súlycsökkentésre. Ezután következett a laparoszkópos függőleges sávos gasztroplasztika (LVBG), majd a Roux-en-Y gyomor bypass műtét (RYGB), amely ma a leggyakrabban végzett bariatrikus műtét [7–10]. A laparoszkópos hüvelyes gasztrektómia (LSG) mára egyre népszerűbb, mivel egyfokozatú műtét a kóros elhízás kezelésére, és kevesebb posztoperatív követést igényel. Emellett az LSG morbiditása és hosszú távú fogyása összehasonlítható az RYGB-vel és az állítható gyomorszalagéval, ami vonzóbbá teszi.
2. A gyomor bypass műtétjének szövődményei
Bár a hosszú távú fogyás fenntartása és az elhízással járó társbetegségek csökkentése sikeres, a gyomor bypass számos posztoperatív felső gasztrointesztinális (UGI) komplikációhoz is vezet. Ezek a tünetek a műtét után néhány napon belül, a műtét utáni évekig is jelentkezhetnek. Ezek a tünetek további endoszkópiás értékelést igényelnek, és ezen tüneti betegek közel 70% -ánál rendellenességet mutatnak a műtétjükkel kapcsolatban [11, 12].
Egyre több elhízott és kórosan elhízott beteget küldenek RYGB eljárásokra, ezáltal növekszik azoknak a betegeknek a száma, akiknek endoszkópos értékelésre van szükségük a posztoperatív UGI tünetek miatt. Az American Society for Bariatric Surgery szerint az elvégzett bariatrikus eljárások száma az 1997-es 23 000-ről 2002-ben meghaladta a 63 000-et [7]. Szükséges, hogy az endoszkópos szakemberek megismerjék ezeket a posztoperatív UGI tüneteket és az endoszkópos eredményeket a bariatrikus műtéti betegek körében.
3. Tünetek
A műtét utáni bariatrikus műtétek által tapasztalt tünetek általában homályosak és átfedik egymást (1. táblázat), ezáltal megnehezítve tüneteik okának feltételezését. A pontos endoszkópia és a felső gasztrointesztinális sorozat további vizsgálata hasznos a pontos diagnózis felállításához.
3.1. Hasi fájdalom
A hasi fájdalom az egyik leggyakoribb probléma, amely a bariatrikus műtét után jelentkezik. A gyomor bypassra jellemző hasi fájdalom diagnosztikai kihívást jelent, mivel a differenciáldiagnózis sokféle. E betegek többségének felsõ endoszkópiás értékelésre lesz szüksége.
3.1.1. Viselkedési, étkezési rendellenességek
A túlfogyasztás és a gyors evés a hasi fájdalom gyakori oka a korai bariatrikus műtét után. Ebben a betegpopulációban a jóllakottság torzul, így a betegek tasakja a fájdalomig kitágul, mielőtt megéreznék a teltséget. Az étkezés utáni fájdalom az étkezési szokások részletes értékelésével együtt valószínűbbé teszi a gyors étkezés diagnosztizálását. Ezek a tünetek általában nem haladják meg a műtét hat hónapját, mivel a legtöbb beteg ezt a mintát választja és megtanul helyesen enni [13]. Bizonyos ételek, például rizs, tészta, kenyér és rostos ételek (pl. Húsok, néhány zöldség és gyümölcs) rövid ütést okozhatnak, ami fájdalmat okozhat. Ez gyakrabban fordul elő sávos gyomor bypass esetén [14]. A megfelelő kezelés az, ha ezeket az ételeket kisebb mennyiségben fogyasztják, vagy pedig teljesen kerülik.
3.1.2. Funkcionális rendellenességek
A székrekedés a posztoperatív időszakban jellemzően az alsó hasban lokalizálódó görcsös hasi fájdalommal jár. Ennek oka a korai posztoperatív periódus dehidratációja, és a kezelés egyszerű a szájon át történő hidratáció növekedésével és az ideiglenes hashajtó alkalmazással. A funkcionális rendellenességekben (például krónikus székrekedés és irritábilis bél szindróma) szenvedő betegek tünetei súlyosbodhatnak a gyomor bypass után.
3.1.3. Epeúti rendellenességek
3.1.4. Fekélybetegség
A gyomor megkerülése után a gyomor tasakában vagy a gastrojejunal anastomosisban fekélyek fordulhatnak elő. Ezeket a fekélyeket túlzott feszültség okozhatja az anasztomotikus helyen, vagy a gastrogastricus sipoly kialakulása és a visszatartott tasak parietális sejtjei okozhatják. A gastrogastricus fistulák általában egy nem teljesen felosztott tasak hátterében fordulnak elő, és a maradék gyomor savszekréciója fekélyeket okoz. A visszatartott tasakban általában nagy mennyiségű parietális sejt van a disztális kisebb görbület mentén, ami anasztomotikus fekélyekhez vezet. A görbe csökkentése, kisebb, rövidebb tasak létrehozása és a visszatartott tasak parietális sejtjeinek kiküszöbölése csökkentheti a fekélyképződést. A fekélyek egyéb kevésbé gyakori okai közé tartozik az NSAID-ok használata, Helicobacter pylori fertőzés és nem felszívódó varratok vagy kapcsok használata.
3.1.5. Anasztomotikus szivárgás
A hasüreg egyéb, kevésbé gyakori okai a posztoperatív bariatrikus műtétek között a belső sérvek, az intussusceptiók és a jejunojejunostomy szűkületei.
3.2. Hányinger
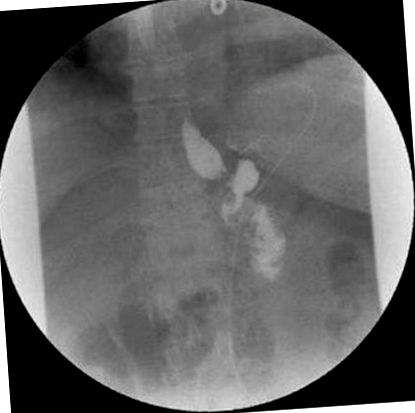
Az émelygés nagyon gyakori, homályos panasz, amelyet sok beteg érez a műtét után, és rosszul korrelál az endoszkópos leletekkel. A legtöbb beteg, aki hányingert és hányást, illetve epigasztrikus diszkomfortot tapasztal, posztoperatív endoszkópos állapota normális. A marginális fekélyben szenvedő betegeknél leggyakrabban émelygés és hányás jelentkezik. A dysphagia hátterében jelentkező hányinger gyakran a sztómás stenosisban szenvedők legfőbb panasza (3. ábra). Bár az émelygő betegeknél általában normális az endoszkópos munka, ezt a tünetet nem szabad figyelmen kívül hagyni, mivel ez komolyabb patológiára utalhat.
3.3. Gastroesophagealis reflux
A bariatrikus műtét megváltoztatja az UGI anatómiáját, amely posztoperatív módon a GERD tüneteit okozhatja. A savas reflux gyakrabban fordul elő vertikális sávos gasztroplasztikában és laparoszkóposan állítható gyomor sávban (LAGB), mint az RYGB [22]. A függőleges sávos gasztroplasztika a gyomor nagyobb görbületének eltávolításából és egy hosszú csőszerű gyomorhüvely létrehozásából áll [23]. Ez motilitási zavart okoz a felső emésztőrendszerben. Emellett számos patológiai jelentés azt mutatja, hogy az alsó nyelőcső záróizom rostjainak rostjait az eljárás során gyakran reszektálják, ami az alsó nyelőcső záróizom nyomás csökkenéséhez vezet [24, 25]. A gyomor-megfelelés hiánya, az intakt pylorussal súlyosan korlátozott gyomor-kapacitás és a gyomor ürítésének gyengülése további feltételezett hajlam a GERD-szerű tünetekre a posztoperatív időszakban [26, 27].
3.4. Felső GI vérzés
3.5. Diszfágia
A diszfágia aggasztó szövődmény a bariatrikus műtéti betegeknél. A felső endoszkópia hasznos eszköz a panasz értékelésére. Egy tanulmányban a dysphagia bemutató tünete a betegek közel kétharmadában korrelált a kóros felső endoszkópiával, míg a hasi fájdalom a betegek közel felében normális endoszkópiával járt [33]. Egy másik tanulmány megállapította, hogy azoknál a betegeknél, akiknél UGI-vérzés és dysphagia volt, volt a legjelentősebb endoszkópos rendellenesség [34].
3.5.1. Szűkület
Az anasztomotikus szűkület gyakran a bariatrikus műtét után 3 hónapon belül jelentkezik. A leggyakoribb tünet a diszfágia. Ha azonban fekélybetegség vagy anasztomotikus szivárgás párosul, ezek a betegek jelentős hasi fájdalommal is járhatnak. Az anasztomotikus szűkület előfordulása 5% és 10% között mozog [35]. A szigorítások oka a legtöbb beteg számára ismeretlen; azonban olyan tényezőket azonosítottak, amelyek növelik e szigorítások kockázatát. Egy tanulmány kimutatta, hogy egy kör alakú tűzőgép használata 3% -ról 31% -ra növelte a szűkület kialakulásának arányát a kézzel varrott vagy lineáris tűzéses anastomosishoz képest [36]. Egy másik tanulmány szerint a legtöbb refrakter anasztomotikus szűkület másodlagos a túlzott gyomorsav-expozíció miatt. Az anasztomózist nem megfelelően nagy térfogatú, savas szekréciós nyálkahártyát tartalmazó proximális gyomortáskának teszik ki, amely folyamatos gyulladást, fekélyt és szűkület kialakulást eredményez.
3.5.2. Nyelőcső tágulás/nyelőcső motor diszfunkció
A nyelőcső diszmotilitása komplikáció, amelyet gyakran észlelnek a laparoszkópos gyomor sávosodásában. Egy nemrégiben végzett tanulmányban 167 beteget követtek nyomon 1998 és 2009 között, a nyelőcső diszmotilitási rendellenességeit 108 betegnél [68,8%], a nyelőcső tágulatát pedig 40 betegnél tapasztalták [25,5%]. 29 betegnél a gyomorégés vagy a dysphagia miatt végeztek felső endoszkópiát, normál endoszkópiával 18 betegnél, 9 esetben pedig a GERD bizonyítékával. A nyelőcső dilatációja és a motilitási zavar okozta dysphagia magas előfordulása a LAGB problémás szövődménye [37].
4. Az értékelés módszere
A felső endoszkópia és a felső GI sorozat az első választott teszt. 1076 RYGB-n átesett beteg vizsgálatában 76-nál jelentkeztek UGI tünetek a műtét után [33]. Ebből a 76 betegből 36 beteget értékeltek kezdetben az UGI sorozat (UGIS) tüneteivel kapcsolatban 13 rendellenességgel: 12 szűkületet és 1 gastrogastricus fistula. Az UGIS a 18 betegből 12-et [67%] ismert fel anasztomotikus szűkületben, és nem azonosította a három marginális fekélyű beteget. Ebben a vizsgálatban az UGIS általános diagnosztikai hozama 64,9% volt [33]. A felső endoszkópiával összehasonlítva az UGIS érzékenysége és specifitása a bariatrikus műtéttel kapcsolatos rendellenességek kimutatására 64, illetve 85% volt.
Míg a felső endoszkópia következetesebben azonosította a marginális fekélyeket és a nyelőcsőgyulladást, mint az UGI-sorozatok, az anasztomotikus szűkületet nem azonosította. Az UGI sorozatokkal a kontraszt áramlása az anasztomotikus oldalon értékes információkat nyújt a sztóma méretéről. Ez az információ segíthet a kevésbé szignifikáns szűkületek diagnosztizálásában, amelyek hiányozhatnak a kis kaliberű endoszkópok áthaladásából a felső endoszkópia során [7].
5. Endoszkópos eredmények bariatrikus műtét után
Bár nincsenek meghatározott irányelvek, a posztoperatív bariatrikus betegek endoszkópos értékelésének indikációi a bemutatott tünetek értékeléséből állnak. A betegek többségének nem figyelemre méltó vizsgálata van. A kóros leletek az alábbiak: eróziós nyelőcsőgyulladás, nyelőcsőfekély, gyomorfekély, peremfekély a gastrojejunal (GJ) anasztomotikus helyén, anasztomotikus szűkület, a GJ anasztomózisában elzáródást okozó varratanyag feleslege, gasztrogasztrikus sipoly, jejunális fekély és élelmiszer-impaktáció (2. táblázat) ).
5.1. Normális posztoperatív eredmények
Számos tanulmány kimutatta, hogy azoknak a betegeknek a többségénél, akiket utóoperatív utoszkópos vizsgálatnak vetettek alá UGI tünetek miatt, normális posztoperatív endoszkópiás eredményeket találtak, ami összhangban áll a korábbi jelentésekkel [7, 38]. Ezek a betegek többnyire hányingert/hányást, epigasztrikus diszkomfortot és gastrooesophagealis refluxot mutatnak [34]. Valószínűleg ezeket a tüneteket annak tulajdonították, hogy a kicsi gyomortáska nem tud nagy mennyiségű ételt befogadni. A betegek étkezési szokásai között szerepelt a nagy ételbolusok fogyasztása a nem megfelelő rágás esetén [8, 39]. Fontos oktatni a betegeket a tüneteik etiológiájáról és arról, hogyan lehet őket megfelelő módon kezelni az étkezési szokások módosításával, hogy hosszú távon csökkentsék a tünetek visszatérését. Yang és mtsai. 160 tüneti, felső endoszkópiában szenvedő beteget értékelt, és a normális anatómiát találta a legelterjedtebb eredménynek
; 46 LVBG-ben, 11 LRYGB-ban], ami összhangban van a korábbi jelentésekkel [7, 38].
5.2. Fekélyek
Az irodalomban a RYGB utáni leggyakoribb szövődmények a marginális fekélyek [27–52%] (4. ábra), az anasztomotikus szűkületek [4–27%] és a vágott vonal megszakadása [4–16%] [7, 31, 40 –45]. Ezen szövődmények kialakulása a műtéti technikák variációinak tulajdonítható [31, 46].
Egy tanulmány, amelyben 72 tüneti beteget értékeltek, megállapította, hogy azoknál, akiknél marginális fekély jelentkezett, a többség hányingerre/hányásra panaszkodott legfőbb panaszként [, 58,3%] [33]. Egy másik központ 104 tüneti beteget követett, amelyekben 26 esetben UGI vérzés mutatkozott [34]; Ezek közül 23-at marginalis fekélynek, 3-at nyelőcső-fekélynek tulajdonítottak. Azoknál a betegeknél, akiknél marginális fekély alakult ki, UGI-val vérzett [60%] és epigasztrikus diszkomfortot okozott [33,5%]. A fekélyek voltak a leggyakoribb megállapítások a tüneti betegeknél egy másik közösségi kórházon alapuló, 200 betegből álló vizsgálatban is [12]. Egy másik fontos megállapítás az, hogy nincs kapcsolat a között Helicobacter pylori és a bariatrikus műtéti betegen észlelt fekélyek. Ebben a vizsgálatban minden endoszkópián átesett beteg negatívnak bizonyult Helicobacter pylori.
5.3. Anasztomotikus szigorúságok
Annak ellenére, hogy az anasztomotikus szűkületek oka továbbra sem tisztázott, számos tényező járul hozzá ennek a szövődménynek a kialakulásához, ideértve az anasztomózis feszültségét, az iszkémiát, a tűzőgép típusát és az egyén gyógyító képességét. Ezek a szűkületek hajlamosak korán kialakulni, valószínűleg az anastomosis helyén fellépő helyi gyulladás és a fibrózishoz vezető vérellátás csökkenése miatt [33].
5.4. Az élelmiszer hatása
A bariatrikus műtét megváltoztatja a gyomor mozgékonyságát, ami az élelmiszer behatolását eredményezi. Bár a sztómás szűkület impaktációt eredményezhet, ezt a megállapítást a 21 beteg közül csak egynél találták meg, akiknél impaktáció lépett fel egy nagy, 1090 betegen végzett vizsgálat során. A leggyakoribb élelmiszerek a hús bolus [14/21, 66,7%] és a szilva magjai [4/21, 19%] voltak. A komplikációk megelőzéséhez elengedhetetlen a betegek megfelelő étrendre való oktatása, ideértve az olyan ételek elkerülését is, amelyek valószínűleg szennyeződést és elzáródást okoznak [34].
Az adatokat normál és abnormális endoszkópos leletekkel rendelkező betegek között hasonlítjuk össze a 3. táblázatban. Azoknál a betegeknél, akiknél dysphagia tünetei vannak, és akiknek UGI-s vérzése van, rendellenes endoszkópos leleteik vannak.
6. A tünetek megjelenésének időzítése
Egy tanulmány kimutatta, hogy az átlagos időintervallum a műtéttől a kezdeti endoszkópiáig 185,5 nap volt. Ugyanez a tanulmány kimutatta, hogy a műtéttől az UGI tünetek megjelenéséig tartó átlagos időintervallum kifejezetten azoknál a betegeknél, akiknél az endoszkópián kóros leletek voltak, átlagosan 110,7 nap volt, szemben a normál posztoperatív endoszkópos lelettel rendelkező betegek 347,5 napos átlagával. Több betegnél találtak endoszkópos rendellenességeket, amikor a vizsgálatot 90 napos bariatrikus műtét után hajtották végre. A bariatrikus műtétet követő első 3 hónapban endoszkópián átesett betegek közül csak 14% -nak volt normális lelete, szemben a 3 hónapos betegek 47,4% -ával. Szélfekélyeket a betegek 4,7% -ánál figyeltek meg, akiknek a felső endoszkópiája kevesebb, mint 3 hónappal a műtét után történt, szemben a 26,3% -kal, akiknek a felső endoszkópiája volt a műtét 3 hónapja után. Az anastomotikus szűkületek azonban az első 3 hónapban gyakoribbak voltak a tüneti betegeknél [33].
7. Következtetés
A bariatrikus műtét a morbid elhízás leghatékonyabb kezelési módja, és bizonyítottan sikeres a hosszú távú fogyás fenntartásában. A laparoszkópos RYGB a leggyakrabban végzett bariatrikus műtét, a laparoszkópos hüvelyes gasztrektómia egyre népszerűbb. A súlycsökkentő műtétek növekedése a bariatrikus műtétekkel kapcsolatos szövődményeket és bizonyos tüneteket tárt fel, amelyek összefüggésben állnak ezekkel a szövődményekkel.
Nincsenek meghatározott irányelvek arra vonatkozóan, hogy mikor kell endoszkóposan értékelni a betegeket a bariatrikus műtét után. A műtét utáni tünetek felismerése és a bariatrikus műtéthez kapcsolódó endoszkópos rendellenességek spektrumának ismerete elősegíti a korai diagnózist és kezelést.
Hivatkozások
- Teljes folyékony étrend bariatrikus sebészeti betegek számára UPMC
- Esophagogastroduodenoscopy megállapítások a bariatrikus műtétek várólistáján szereplő betegeknél -
- A táplálkozási szokások krónikus spontán csalánkiütésben szenvedő betegeknél az étel értékelése az
- A ráksaláta megolvasztja a könnyen elkészíthető családi étkezést súlycsökkentő műtéti betegek számára - bábuk
- Gyomorhüvely GYIK Gyakran Ismételt Kérdések a Gyomorhüvelyről - UCLA Bariatric Surgery